ردپای اسکندر در گسترش یک بیماری با بیماران طرد شده

تا مدتها تصور میشد آنچه که باعث تحلیل عضلات و انگشتها، از بین رفتن چشمها و… میشود، بیماری ارثی، لاعلاج و عذابی از جانب خداوند است؛ موضوعی که سبب میشد تا جوامع مختلف بیماران مبتلا به جذام را از شهرها برانند و آنها مجبور به زندگی در انزوا و تنهایی خود شوند…
به گزارش ایسنا، تصورات پیرامون بیماری جذام از حدود ۴۰ سال قبل تا به امروز تغییرات زیادی کرده است اما باید بیش از گذشته نگرش و تفکرات پوسیده قدیمی از جذام که هنوز هم برخی ذهنها را درگیر خود کرده و باعث شده تا افراد از این بیماری هراس غیر منطقی داشته باشند، پاک شود. همه ما بارها این جمله را شنیدهایم یا اینکه خود ما نیز از آن بارها استفاده کردهایم: “چرا از من فاصله میگیری مگر جذام دارم؟ “؛ در حالی که دیگر وقت آن رسیده تا این عبارت مصطلح و البته نادرست را فراموش کنیم. باید تلاش کنیم این افکار و برداشتهای نادرست را که آویزه ذهن و گوش افراد جامعه شده است را از بین ببریم و آنها را با واقعیت فعلی بیماری آشنا کنیم.
دارو و راه درمان این بیماری کشف شده و تحقیقات نشان داده است به محض شروع درمان و در همان نخستین روز پس از شروع درمان، ۹۹ درصد از میکروبها و باسیلهای جذام از بین میرود و از پیشرفت معلولیت جلوگیری خواهد شد؛ بنابراین هیچ نیازی به جداسازی فرد مبتلا از خانواده و جامعه نیست.
جذام به هیچ عنوان کشنده نیست و معلولیت آخرین ایستگاهی است که فرد مبتلا به آن خواهد رسید. موضوعی که باید به آن توجه داشت این است که در زمانهای قدیم برای این بیماری راههای درمانی درستی به کار برده نمیشد، بنابراین جذام معلولیت آفرین بود و در صورت پیشرفت، فرد دچار تغییر شکلهای نابهنجار اندامها میشد. به همین دلیل است که در برخی مراکز قدیمی نگهداری بیماران، شاهد حضور افراد مسنی هستیم که دچار معلولیت ناشی از جذام هستند، اما باید بدانیم این افراد در حال حاضر درمان شدهاند و از بابت سرایت بیماری آنها جای هیچ گونه نگرانی نیست.

جذام از قدیمیترین بیماریهایی است که انسان با آن روبه رو بوده است. نخستین نوشته مستند در مورد جذام در هندوستان و قدیمیترین مورد ثابت شده بیماری در مومیاییهای مصر یافت شده است. در نوشتههای کتب مقدس هندی از جمله کتاب “ریگ ودا” بیماری Kushtha به صورت دو نوع بیحسی دهنده و نقص دهنده توضیح داده شده است که یقینا شرح جذام است و تاریخ نگارش آن کتاب را ۶۰۰ سال پیش از میلاد مسیح میدانند.
به نظر میرسد که منشأ جذام در خاور دور و هندوستان بوده و در قرن چهارم پیش از میلاد توسط سربازان اسکندر مقدونی به خاورمیانه و اروپا منتقل شده است. این بیماری در اروپا در قرون وسطی به اوج خود رسید ولی پس از انقلاب صنعتی و قبل از کشف هرگونه درمانی در اوایل قرن بیستم، خود به خود کنترل شد که بهبود شرایط اقتصادی، اجتماعی، بهداشتی و کاهش تعداد افراد خانوارها را در این امر دخیل میدانند. مهاجرین اروپایی، بیماری را به آفریقا و کانادا و بردگان سیاه پوست نیز، آن را به آمریکا بردند.
طبق نوشتهها، بیماری جذام در دنیای قدیم به دلیل لشکرکشیهای مختلف در دنیا پخش شده است و به احتمال زیاد، ورود جذام به ایران از راه هندوستان صورت گرفته است. برخی نوشتههایی مانند کتاب Satyriasis از ارسطو انتشار بیماری جذام به ایران را ۳۳۰ سال قبل از میلاد مسیح و به دنبال لشکرکشی اسکندر مقدونی از یونان میدانند. به دلیل دوره نهفتگی طولانی جذام که به طور متوسط ۳ تا ۵ سال بوده و بعضا تا ۳۰ سال هم گزارش شده، تهیه آمار از مبتلایان به این بیماری همیشه مشکل بوده و تعداد بیماران بیشتر بر پایه برآوردها گزارش میشده است.
در دوره قاجار، بیماری جذام در اکثر استانهای کشور وجود داشته ولی خط سیر آن از نواحی کوهستانی استان خراسان آغاز و پس از طی کرانههای دریای خزر به استان آذربایجان شرقی رسیده و از آنجا به طرف کردستان، ایلام و لرستان میرود. برحسب مشاهدات و نه بررسیهای علمی، انتشار بیماری جذام را در جنوب ایران نیز نشان میدهد و بیماری در بین ساکنین این منطقه وجود داشته است.
دلیل شیوع بیماری جذام در استانهای ذکر شده، افزایش و تراکم جمعیت بود که احتمال تماسهای نزدیک و صمیمی را برای مدتهای طولانی بین مبتلایان به جذام پُر باسیل درمان نشده با افراد مستعد به این بیماری که حدود پنج درصد جمعیت بزرگسال هر جامعهای را تشکیل میدهند، بیشتر میکرد. عامل موثر دیگر فقر اقتصادی بود که خود؛ فقر تغذیه، بهداشت، مسکن، آموزش و مانند آنها را به دنبال داشته و در روستاها به نسبت شهرها بیشتر بوده است. براساس آمارهای استانهای یادشده در آن زمان بیشتر مبتلایان به جذام در روستاها زندگی میکردند.
در زمان ناصرالدین شاه قاجار و به دستور او شکارگاه سلطنتی که در ۱۰ کیلومتری شهر تبریز قرار داشت، محصور شد و مبتلایان به جذام را در آن اسکان دادند. این شکارگاه که به نام “باباباغی” یا باغ بابا معروف بود، به صورت گودالی عمیق و وسیع بود که مایحتاج بیماران به طور روزانه توسط مأمورین دولتی از طریق طناب ارسال شده و نیازهای آنان توسط نمایندگان آنها به صورت کتبی و از طریق اتصال به همان طناب به دست مأموران دولتی میرسید. در واقع تصور و نگرش موهومی که از قدیم در ذهن مردم نقش بسته بود باعث میشد این بیماران را در مکانهای خاصی جدا از سایرین نگهداری کنند.
“بابا باغی” جایی است که بعدتر و در زمان پهلوی دوم، فروغ فرخزاد (شاعر) و ابراهیم گلستان (کارگردان) از ساکنین مجذوم آن و نحوه زندگی آنها مستندی تحت عنوان “خانه سیاه است” تهیه کردند که این مستند موفق به کسب جوایز بینالمللی زیادی شد.
در زمان رضاشاه، به دلیل مجاورشدن بیماران صعب العلاج از جمله جذامیان در مشهد که به جهت مداوا از سراسر کشور به خراسان مهاجرت میکردند و اکثراً برای همیشه ماندگار میشدند، محلی در حاشیه شهر مشهد به نام “محرابخان” که اکنون در مرکز شهر قرار گرفته است جهت درمانهای سرپایی جذامیان اختصاص یافته بود. بعضی بیماران با معلولیت شدید از آنجا به عنوان محل سکونتِ دائم استفاده میکردند و برای اعزام به باباباغی تبریز جهت سکونت دائم مقاومت میکردند؛ چون میخواستند مجاور و نزدیک حرم مطهر حضرت علی ابن موسی الرضا (ع) باشند.
به اذعان وزارت بهداشت، در سال ۱۳۴۱ و پس از بازدید از آسایشگاه باباباغی تبریز، سازمانی به نام “جمعیت حمایت از جذامیان” و به مدیر عاملی آقای دکتر سیادتی (متخصص پوست) تاسیس شد و با کمک فنی مهندسین فرانسوی، ساختمانهای نسبتا مدرنی در همان محل بنا شد که متشکل از چند قسمت بود. بخش اول شامل آسایشگاه مخصوص بیماران جذامی جدید که تحت درمان دارویی جدید قرار میگرفتند و مجهز به درمانگاه، آزمایشگاه، فیزیوتراپی و مددکاری و اتاق عمل بود؛ بخش دوم آسایشگاه جهت بیماران معلول و قدیمیِ مجرد که بیماری آنها دیگر قابل سرایت نبود ولی به دلیل عدم پذیرش توسط خانواده یا فقر مجبور بودند تا پایان عمر در آسایشگاه بمانند. قسمت سوم بخش مسکونی جهت بیمارانی که با خانوادههای سالم خود زندگی میکردند؛ بخش چهارم نیز آپارتمانهای مخصوص کارمندان، پرستاران خارجی و تنها پزشک معالج فرانسوی آقای دکتر “فیوال” بود.
بنابر اعلام وزارت بهداشت، متأسفانه تا سال ۱۳۵۵ که مرحوم آقای دکتر محمدحسین مبین متخصص پوست و استاد دانشگاه علوم پزشکی تبریز داوطلب طبابت در آسایشگاه باباباغی شد، هیچ پزشک ایرانی دیگری حاضر به طبابت در آنجا نبود و تا زمان انحلال نسبی آسایشگاه در سال ۱۳۶۹ حتی یک پرستار ایرانی حاضر به خدمت در آن جا نشد و تمامی امور پرستاری توسط پرستاران خارجی تحصیل کرده انجام میشد. این پرستاران که راهبه هم بودند از کشورهای فرانسه، ایتالیا، لبنان و هندوستان به ایران آمده بودند.
هم زمان؛ مرکز قدیمی جذامیان مشهد، بازسازی شد و به صورت یک بیمارستان مدرن با امکانات جراحیهای ترمیمی، فیزیوتراپی، بخش داخلی برای بیماران جدید و واحد مددکاری درآمد. اواخر دهه ۴۰ خورشیدی، درمانگاههای سرپایی جهت بیماران مبتلا به جذام در استانهایی که این بیماری در آنها شایعتر بود مانند استانهای گیلان (رشت)، لرستان(خرم آباد)، کرمانشاه و تهران تأسیس شد.
در واقع از نظر آماری، بیماران جذام بومی استان تهران اندک بودند ولی به دلیل مراجعه بیماران دیگری که در سایر شهرها، خود مرکز مستقلی برای درمان و مددکاری نداشتند، برای دریافت کمکهای مددکاری و بعضا درمانی به تهران میآمدند و این سبب میشد آمار مبتلایان به جذام در تهران به طور کاذبی بالا باشد. در تهران، ضمن تحویل دارو به این بیماران، به امور مددکاری آنها هم رسیدگی میشد.
با وقف زمینی توسط انجمن حمایت از جذامیان که توسط بازاریهای متمول و متدین اهدا شده بود، درمانگاهی سرپایی در خیابان فدائیان اسلام منطقه دولت آباد در حومه شهر ری و حرم حضرت عبدالعظیم (ع) بنا شد. این انجمن کمکهای مالی به مستمندان جذامی ارائه میکرد و ریاست و طبیب معالج آن، پزشکی کرهای به نام دکتر جو (یک پزشک عمومی و البته جذام شناس) بود. این مرکز همچنین حمایت علمی از درمانگاههای رشت، خرم آباد و کرمانشاه را هم انجام میداد.
در اواخر دهه ۴۰ خورشیدی آقای دکتر راجی وزیر بازنشسته بهداشت، املاک شخصی خود را در منطقه بجنورد ( ۱۰ها هکتار) به آسایشگاه بزرگ و نسبتاً مدرن آن زمان جهت جذامیان وقف کرد که به نام “بهکده راجی” ثبت شد. آقای دکتر راجی که در زمان وزارت، شاهد مشکلات درمانی و خصوصاً معیشتی مبتلایان به جذام شده بود، بعد از بازنشستگی و در ضمن طبابت خود به استخدام پزشکان و پرستاران خارجی دست زد و زمینها را آباد و به باغهای میوه تبدیل کرد که باعث اشتغال بیماران مبتلا به جذام در آن باغها شد. او منافع فروش میوهها را که در آن زمان سالیانه میلیونها تومان بود خرج هزینههای بهکده راجی و حتی مبتلایان به جذام در شهرهای دیگر میکرد.
پس از انقلاب، شورای انقلاب در سال ۱۳۵۸ “سازمان مبارزه با جذام ایران” را تأسیس و تمامی امکانات جمعیت حمایت از جذامیان سابق را به سازمان جدیدالتأسیس منتقل کرد و رسماً دولت مدیریت درمان، مددکاری، آموزش و پژوهش جذام را بر عهده گرفت. اولین مدیر عامل این سازمان با عنوان معاون وزیر بهداشت آقای دکتر ولی الله آصفی، متخصص عفونی بود. در همین سال سازمان جهانی بهداشت براساس آمار رسمی وزارت بهداشت ایران، تعداد بیماران مبتلا به جذام ثبت شده را ۱۵ هزار و ۶۴۲ نفر اعلام و البته تعداد واقعی آنها را حدود ۵۰ هزار نفر برآورد کرد.
بنابر اعلام وزارت بهداشت، در آن زمان با توجه به شرایط جدید ایران و آشنایی و ابراز علاقه آقای دکتر یحیی دولتی متخصص پوست به مشارکت در ساخت واکسن جذام، پرفسور جان استنفورد انگلیسی و همسرش بخشی از مطالعه و تحقیق را در ایران شروع کردند. نواحی اصلی مطالعه آنها قزوین (منطقه الموت)، زنجان و بهکده راجی بود تا اینکه به دنبال مشخص شدن مشکلات درمان تک دارویی جذام و اثربخشی درمان چند دارویی (MDT)؛ سازمان جهانی بهداشت این روش درمانی را برای درمان جذام در تمام کشورهای عضو توصیه کرد و با توجه به آنکه MDT از سرایت بیماری به افراد مستعد سالم پیشگیری میکرد و از طرف دیگر پژوهش برای یافتن واکسن جذام نیازمند صرف هزینههای زیاد و زمانی طولانی (بیش از ۱۰ سال) برای ارزیابی اثربخشی آن بود؛ به تدریج غیرضروری تشخیص داده شد، به نحوی که امروزه عملا مطالعات واکسن جذام متوقف شده است.
سرانجام در سال ۱۳۶۸، سازمان بهداشت جهانی توصیه کرد که با توجه به معرفی MDT و عوارض اجتماعیِ مهم ایزوله شدن بیماران جذامی درمان شده، بهتر است سازمانهای جذام منحل شوند و جذامیان همانند سایر بیماران در مراکز بهداشتی_درمانی سراسر کشور معالجه شوند. بر این اساس در سال ۱۳۶۹ شورای معاونان وزارت بهداشت، سازمان مبارزه با جذام را منحل و مسئولیتهای درمانی و بیماریابی را به اداره کل مبارزه با بیماریهای واگیر و مسئولیت آموزشی و پژوهشی آن را به مرکز آموزش و پژوهش بیماریهای پوست و جذام که در محل ستادی سازمان مبارزه با جذام ایران سابق در حال تأسیس بود، واگذار کرد که در حال حاضر نیز به فعالیتهایش ادامه میدهد.

حدودا ۱۵۰ سال قبل یک پزشک نروژی به نام دکتر هانسن کشف کرد که عامل واقعی جذام، یک نوع “باسیل” است. این باسیل از نظر ظاهری شباهت زیادی با باسیل مولد بیماری سل دارد و بطور معمول در داخل سلول زندگی میکند و تنها درون سلول قادر به تکثیر است و امکان کشت در خارج از سلول وجود ندارد. به این دلیل تاکنون واکسن موثری بر علیه جذام ساخته نشده است. زمان لازم برای تکثیر باسیل جذام بین ۱۲ تا ۱۳ روز است و در دمای ۳۰ تا ۳۳ درجه سانتیگراد زندگی میکند.
باسیلهای موجود در ترشحات بینی در تاریکی و رطوبت مناسب حداقل به مدت یک روز و در خارج از بدن انسان به ندرت در شرایط خاص تا ۷ روز بدون قدرت تکثیر، زنده میمانند. دوره نهفتگی بیماری طولانی و به طور متوسط ۳ الی ۵ سال است و تا ۲۰ سال هم گزارش شده است. کوچکترین مورد گزارش شده در یک نوزاد ۲.۵ ماهه بوده است. از آنجا که تست اختصاصی برای تشخیص عفونت جذام وجود ندارد کشف بیماری موکول به زمان بروز نشانههای بالینی است.
این باسیلها هر دو جنس زن و مرد را در تمام سنین مبتلا میکند و از نظر ژنتیکی تفاوتی بین زن و مرد در بروز بیماری وجود ندارد و اگر چنانچه در مقاطعی از زمان اختلافی در کشف و گزارش موارد بیماری وجود داشته است، به دلیل عواملی از قبیل موانع اجتماعی و عدم دسترسی یکسان زن و مرد و یا پوشش متفاوت بین این دو جنس بوده که احتمال تشخیص بیماری را نابرابر میکرده است.
به اذعان وزارت بهداشت، وضعیت اقتصادی نامناسب و زندگی با تراکم بالای جمعیت افراد خانواده در کنار هم به مدت طولانی، از عوامل مستعد کننده ابتلاء به جذام هستند بنابراین؛ طبقات اجتماعی فقیر بیشتر به جذام مبتلا میشوند. افرادی که به جذام مبتلا میشوند معمولا از نظر تغذیهای در وضعیت مناسبی نیستند هرچند که افراد زیادی هم وجود دارند که از فقر غذایی رنج میبرند اما هرگز به جذام مبتلا نمیشوند.
نهایتا ۹۵ درصد از مردم به دلیل وضعیت سیستم ایمنی خود هرگز به جذام مبتلا نمیشوند و فقط ۵ درصد از مردم مستعد ابتلا به جذام هستند. فرد مبتلا به جذام باید در تماس نزدیک، مکرر و طولانی (نظیر ارتباط اعضای یک خانواده که در زیر یک سقف زندگی میکنند)، قرار گیرند تا سایر افراد مستعد را مبتلا کند. پس علاوه بر استعداد سیستم ایمنی افراد، نیاز به تماس طولانی نیز هست.
به جز آرمادیلوهای وحشی ساکن آمریکای جنوبی (نوعی حیوان سخت پوست)، انسان تنها مخزن شناخته شده عفونت در جذام است و از نگاه همهگیر شناسی آرمادیلو اغلب اهمیت چندانی ندارد؛ بنابراین مخزن اصلی این بیماری انسان است. راه سرایت بیماری از انسان به انسان و از شخص درمان نشده به شخص دیگر و از مسیر دستگاه تنفسی فوقانی از طریق قطرات تنفسی یا به ندرت پوست آسیب دیده است. باسیل جذام عمدتا پوست، اعصاب محیطی و مخاط دستگاه تنفسی فوقانی و نیز چشمها را درگیر میکند. البته سایر اعضای بدن را نیز به نسبت کمتر مبتلا میکند.
علائم بیماری بر اساس نوع درگیری متفاوت هستند. باسیل هانسن پس از ورود به بدن مدتی مخفی مانده و پس از طی دوره نهفتگی علائم بیماری ظاهر میشود. شکایات بیمار میتواند زودرس و یا دیررس باشد و برخی علائم هم توسط پزشک یا مراقب سلامت پس از یک معاینه دقیق شناسایی میشوند، بدون اینکه بیمار از آنها شکایتی داشته باشد.
شکایات زودرس بیمار به دلیل لکه کوچک قرمز رنگ یا رنگ پریده پوستی، بیحسی و کرختی دست و پا، احساس گرمی و سوزش پوست، ضعف خفیف عضلات صورت و اندامها است. همچنین شکایات دیررس او نیز شامل لکههای متعدد و بزرگ، زخمهای بدون درد در اندامها، گرههای پوستی مشخص یا کلفت شدن پوست، ضعف خفیف عضلات صورت و اندامها است.
برخی علائم جذام از قبیل ریزش موی سر و موهای ابروها، افتادگی پلک چشم (بازماندن چشم در زمان خواب)، بدشکلی و تغییر شکل اندامها، لکههای کمرنگ و پررنگ بیحس، دانهها یا گرههای صورت و نواحی مختلف بدن آنچنان مشخص و بارز هستند که در تشخیص بیماری جذام و تشخیص تفکیکی با سایر بیماریها، بیماری جذام در ذهن خطور میکند.
به طور کلی نشانههای اصلی بیماری به سه دسته عمده تقسیم میشوند:
۱. ضایعه پوستی؛ لکههای پوستی معمولا در پوستهای تیره، کمرنگتر از پوست اطراف و در پوستهای روشن، قرمز رنگ است و ممکن است تکی و یا متعدد، صاف یا برجسته باشند.
۲. بی حسی؛ از دست دادن حس (حرارت، درد و لمس سطحی و عمقی) از تظاهرات مشخص بیماری جذام است.
۳. آسیب عصبی؛ معمولا درگیری تنههای اعصاب محیطی به شکل تورم عصب، از دست دادن حس در پوست و یا ضعف ماهیچههایی که توسط اعصاب مبتلا عصبدهی میشوند و اختلالاتی از قبیل کاهش تعریق و ریزش موها تظاهر میکند.
به اذعان وزارت بهداشت، بیماری جذام از بیماریهای اندمیک کشورمان است، اما اکنون موارد جذام بسیار محدود بوده و سالها است که این بیماری در ایران به مرحله حذف رسیده است. در واقع شناسایی موارد جدید در کشور از سال ۱۳۶۴ با کنترل موارد بیماری روندی رو به کاهش داشته است. چنانچه طبق جدول زیر طی ۱۰ سال گذشته موارد شناسایی شده مبتلا به جذام بسیار کاهشی بوده است.
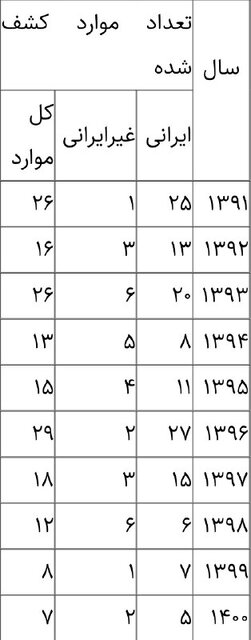
بنابر اعلام دفتر مدیریت بیماریهای واگیر وزارت بهداشت، تا پایان سال ۱۴۰۰ جمع تزایدی موارد ثبت شده به ۱۱ هزار و ۸۹۹ مورد رسید که از آن میان ۹۰۱۴ مورد بهبود یافته، ۲۴۶۸ مورد فوت شده، ۴۱۱ مورد غایب از درمان ( که ۱۲۰ مورد افغان بودند) و ۶ مورد تحت درمان چند دارویی (MDT) اعلام شدهاند و تنها یک مورد عود بیماری نیز در سال ۱۴۰۰ گزارش شده است.
بنابر اعلام وزارت بهداشت، موارد تحت درمان در پایان سال ۱۴۰۰ از ۶ دانشگاه علوم پزشکی کشور گزارش شدهاند که از این میان بالاترین میزان شیوع به دانشگاههای علوم پزشکی خراسان جنوبی، قزوین و ایرانشهر اختصاص دارند؛ بنابراین میزان شیوع کشوری در سال قبل ۷ مورد بود که از دانشگاههای علوم پزشکی خراسان جنوبی، بوشهر، قزوین، ایرانشهر، هرمزگان، تهران و شهید بهشتی گزارش شد که همگی تحت درمان با MDT قرارگرفتهاند.
منبع خبر: خبر گزاری ایسنالینک مطالب دیگربهترین مشاورین کسب و کار چه ویژگیهایی دارند
